上下の歯っていつもくっついている?
それが当たり前だ!と思っている方が意外に多いのでは。
顎関節症の悩みを抱えている方は特に多いような気がします。。。
たぶん、
「 くいしばっていますか? 」
「 噛みしめていませんか? 」
と尋ねると
「 していません 」
と回答する方が多いのですが、
歯は食べ物を摂取するだけではなく、食べ物を噛むことによって
・脳細胞を活性化する
・だ液の分泌をうながし抗菌作用を高める
・発音を助ける
など、人の成長や体を守るための効果もあり日常生活を送る上でとても大切な役割を担っています。
そのため、生まれた時から一生涯のパートナーとして歯と上手に付き合うことが大切です。
【 乳幼児期 】
乳歯は永久歯に比べてエナメル質が薄く硬度も劣るためむし歯になりやすく進行も早いという特徴があります。
口腔ケアの第一歩なので食後に歯を磨くという習慣付けをして規則正しい生活を心がけましょう
【 学齢期 】
乳歯と永久歯が混在するために歯みがきが難しくなる時期です。また歯を支える歯ぐきの炎症もみられるようになります。
お口のケアがしずらい時期のため大人が口の中をきちんと見守る必要があります。
習い事や学校のクラブ活動などで歯みがきがおろそかになったり、また夜食やインスタント食品に偏るなど食生活も乱れがちになるため気をつけましょう。
【 成人期 】
むし歯だけでなく進行した歯周炎で歯を失い始める時期です。またこのころに親知らずが生えてくることもあります。
自覚症状がないままに、歯肉炎から歯周炎に進行することもあるため痛みがなくてもちょっとした歯ぐきの症状に気付いたら早めに歯科を受診しましょう。
また今まで治療した歯の詰めものや被せものの周りからむし歯(2次う蝕)になる可能性もあります。日頃の歯みがきに加えて歯科医院での定期検診受診でのケアも必要です!
【 高齢期 】
歯を失い入れ歯を装着する人が増える時期です。歯を失った後は放置せずにブリッジや入れ歯などによって口腔機能(噛む、飲み込むなど)を維持・向上させることが大切です。
歯の付け根のむし歯(根面う触)はこの時期には多くなります。歯間ブラシなどの補助用具も使用して歯の根元の清掃に注意しましょう。
また入れ歯の手入れも怠らず、今残っている歯を大切に長持ちさせるためにも定期的な歯科受診も必要です。
※ 今回の内容は 8020推進財団 発行の
「 歯は一生のパートナー 」
を参考に記載しています。
今、歯科に必要なのは 「 why? 」 と 「 what if…? 」
患者様が歯科医院に行かないのは、医院とのコミュニケーションに 「 why? 」 がないからというもの。
「 なぜ、メインテナンスを受けなければならないのか? 」
という歯科医院からの説明が患者さまに伝わっていない!
“ むし歯と歯周病はバイオフィルム感染症で、バイオフィルムはセルフケアだけでは除去できない ”
このシンプルな情報が共有されていないということ。
もうひとつの理由は、「 what if…? 」 がないから。
「 歯科医院でのメインテナンスを受けると、どういう未来になれるのか? 」
という歯科医院からの提案がなし!
予防の先に、どんな幸せがあるのか? たとえば、健康な歯があれば、
・ 笑顔に自信が持てる。
・ 若々しくいられる。
・ 心配なく旅行に行ける。
・ 異性にもてる。
・ 友達と思う存分おしゃべりができる。
などその患者さんによって、さまざまな価値があると思われます。
この価値がわかることで、患者さんの頭の中に
「 歯があることによる新しい人生のシナリオ 」
が描かれるのです。
それは年齢層、性別などによってさまざま違いはあると思いますが
『 痛くなったから行くのではなく、健康であり続けて幸せな人生を送るために行く 』
こういうような歯科医院受診の動機は、
「 why? 」 と 「 what if…? 」
をコミュニケーションすることから始まるのでは??? ^^
( ※ 今日の内容は 『 株式会社 オーラルケア 』 さんのメルマガを参考にして記載しています。)
一般的に
“ 歯医者さんて治療期間は長いもの ”
って思っているでしょう?
これにはきちんとした理由があるのです。
何もかもがって訳ではないのです。
長くなる場合は決まって
『 歯の根の治療 』
をしている場合なのです。
これには
1. むし歯が大きく神経までむし歯が到達している場合
2. 一度根の治療をして再度根の先が感染して化膿している場合
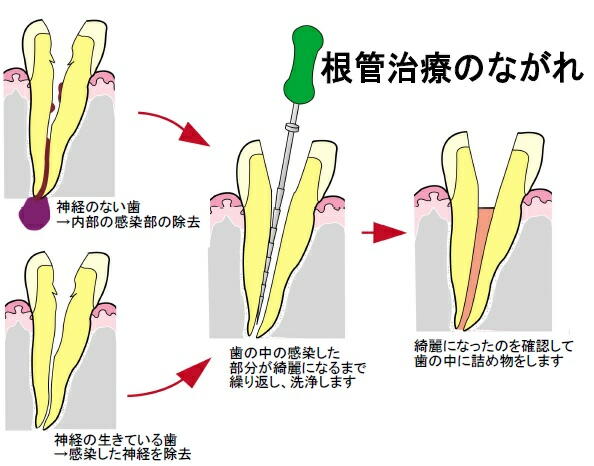
の2通りありますが、いずれの場合でも具体的な治療手順としては
①. むし歯の部分や根の先に膿がたまっているため詰めものや被せものを除去
②. 神経の除去や一度根の中につめている薬剤の除去
と、ここまではそんなに回数はかからないのですが問題はここからです。
③. 治療器具を使用して根管をきれいにし薬剤で洗浄して仮のフタをする
※ 状態が悪ければこの治療を繰り返す
④. 状態がよければ薬剤をつめて密閉
⑤. 歯の形を整え詰めものや被せものをする
という手順の中でも③の過程が問題なのです。
神経が通っている管は小さく、細く、曲がっていたりするため管の先端までは直視できないので非常に難しいのです。
アメリカなどの歯科ではこの根管治療のみの専門医がいて、1本の根の治療するのに何十万円とかかる場合もあります。
(日本でも自費診療のみしている歯科ではそれくらい負担金必要です!)
保険診療では、ちなみに③の過程の処置の負担金はは200~300円程度(根管の数によって変わります)なのです。
それくらい軽視されているのですが、家と同じでいくら外観が立派でかっこよく見栄えがよくても基礎がしっかりしていないと崩壊します。
歯もそれと同じように、いくら保険外の白い綺麗な歯を被せても、この根管治療がしっかりできていないとせっかく入れた被せものを削って外さなければならず、何回も再治療しなければならないのです。
なので、痛みがとれたからといって、また治療期間が長いからといって根の治療を途中で中断したりすると場合によっては抜歯にいたる場合もあります。
治療期間が長くても、とても大事な治療なので痛みや違和感がとれても最後までしっかり治療をうけましょう!
また一番は歯の神経を抜かなくてすむように(根の治療をしなくてすむように)、定期的な歯科健診を受けましょう!^^

切実な、痛みの問題
痛みは本来、「からだになにか異常事態が起きているよ」と教えてくれる、ありがたい警報です。痛みが起きることで、私たちは病気の存在に気づくことができます。そして、痛みを止めるため治療を早く受けなくては、と考えます。逆に、痛みの出にくい病気の場合、かなり悪くなるまで気づかずに過ごしてしまうことも多いでしょう。
とはいえ、実際に痛みが起きれば、ありがたいどころか、私たちはたいへん苦しめられます。なかでも歯や、歯の周囲で起きる細菌感染による痛みはたいへんつらいもので、歯科医院には「一刻も早く痛みを止めてほしい」という切実な患者さんがおいでになります。私たち歯科医師は、できるだけ早くその痛みを止めてさしあげたいと、毎日奮闘しています。
神経を取れば痛くなくなる?
「歯の痛み」と聞いて、誰もがまず思い浮かべるのは、歯の中の神経(歯髄)でしょう。痛みを伝える器官としてよく知られています。大きなむし歯の治療をするときに「神経を抜いた」とか「神経を取った」などとよく言いますが、これは、細菌に感染してもはや生き返ることのなくなった歯髄を取り除き、歯の中をきれいに掃除して殺菌する治療のことです。
当然ながら、歯髄を取れば、歯のなかには痛みを感じる受容器がなくなります。そこで多くのかたは「神経を取ったのだから、ピタリと痛みがなくなるはずだ」と考えがちです。また、治療が終わってすぐに違和感が消えないと、「治療が失敗したのでは?」と心配になってしまう方もおられるかもしれません。
神経以外も痛みを感じる
でも実は、歯の内部だけでなく歯の周りにも、三叉神経につながった神経のネットワークが網の目のように広がっています。歯髄はそうした神経のネットワークのほんの一部にすぎません。歯髄を取り、歯の内側の炎症を取り除く治療が成功していても、もしもその歯の外側まで細菌感染が及んでいたら、その炎症がからだの免疫によって押さえ込まれるまでは、歯の外側にあるセンサーが警報を出し続けます。
歯科の病気の多くには、痛みはつきもの。しかし、その痛みの原因や症状はさまざまで奥が深く、なかには原因が取り除かれても続くような一筋縄ではいかないものもあります。そこで本特集では、患者さんを不安にする歯の痛みについてお話しします。納得し落ち着いて歯科治療を受けていただくための一助になれば幸いです。
引用参考文献:nico 2013年1月号
そういえば、むし歯になると削ってつめるけどアレってなんなの?と考えたことはありませんか?
口の中に入っているけど、あまり知られていない
つめもの
について、今回は少し説明していきます。
最近は天然のご自身の歯を大事にしたい!という方が増えてきているため、痛くない治療はもちろんですが、
『 できるだけ削らない治療を 』
『 白く自然に見える治療を 』
と積極的にご希望される方が多くなりました。
そんな中、患者さまのニーズに応えて、歯科治療も劇的に進化しつつあります。
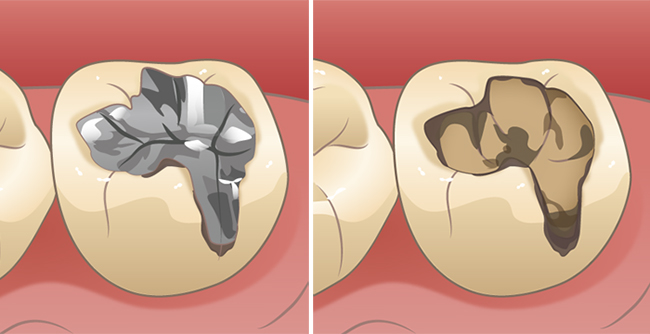
以前は小さいむし歯の詰め物の治療に用いられてきた
アマルガム
という長い歴史をもつ金属の充填材の国内生産が2006年に終了!
そしてそれに替わる修復材として
コンポジットレジン
という白い歯科材料を用いた充填法が急速に広まっています。
従来使われてきたアマルガムやインレー(いわゆる型採って作る小さい部分的な銀歯)と根本的に違うのは、接着材を修復する歯に塗ることによって、歯にしみ込んだ接着材とコンポジットレジンがキッチリ接着する点です。
従来の歯の詰め物は、確実に機能させるという究極の目的のために、その詰め物を取れにくい形に作れるように歯もそれに合わせて削る必要がありました。
しかし、歯と直接接着してくれるならその必要はありません!
もちろん削る量が少なくなる分、治療の痛みは軽減されますし、しかも目立たない色で修復できるのです。
ただし、コンポジットレジン充填は技術的にはハードルが高い治療のため、適用可能な症例が限られるのが残念なところです。
たとえば、歯の外形が大きく壊れてしまっているような場合は、白い材料を盛り上げて歯の形を作り上げるとなると、それはまるでミクロの彫刻家のような仕事になります。
お口の中はもともと、ほんの小さな髪の毛1本が入っても不快でたまらないほど鋭敏です。
そんな場所にある歯を、限られた時間の中で、
(~コンポジットレジンは少しずつですが、治療用のライトでも硬くなってしまいます~)
精巧に修復するには高度なスキルが必要で、なかなか難しい治療なのです。
さらにあまりにも大きなむし歯では、詰め物ではなく被せ物の治療の適用となることも多いです。
また、コンポジットレジン充填が可能な場合でも、壊れやすい奥歯だったりすると、より強固な材料が必要になり何とか詰め物で出来る場合でも自費治療になることが多いです。
なので、小さな治療?をご希望ならば、早めの受診での定期的な歯科検診を受診していると安心ですね!^^
「歯が痛い!」を止めるために
歯の痛みとは、つらく耐えがたいもの。私の歯科医院にも、痛みで眠れない、噛めないという患者さんが連日おいでになります。そして、痛みを止めてほしい、歯を残したい、という切実な思いをお話しくださいます。それでは、どうすれば痛みを止め、深刻な細菌感染を起こした歯を残すことができるのでしょうか?
「歯が痛い」とは、「歯の内部やその周辺で異常事態が起きている」と感知した神経のアラームが「ON」になっている状態。トラブルの発生を脳に伝え、教えてくれているわけですから、それ自体は悪いものではありません。むしろ、体内で起きている異常を知らせてくれている、ありがたい警報です。ただ、鳴りっぱなしではたまりません。なんとかして止まってほしい。そこで必要とされる治療の1つが歯根の治療です。
細菌を除去し治癒力を引き出す
歯根の治療とは、アラームが作動してしまう原因をしっかり取り除くというもの。歯の内部であばれている細菌がアラームのなる原因を作っているのですから、神経の通っていた歯の内部を清掃し、細菌感染を除去し、しっかりフタをします。
そして歯科医師ができるのはここまで。やれるだけのことを精いっぱい行い、しばらく待っていると、ジャマものがなくなることで、患者さんのからだの治癒力によって炎症が治まり、いつしかアラームが「OFF」になります。その結果、痛みが引くというわけです。
私たち歯科医師の仕事は、とにかく歯のなかで繁殖している細菌を徹底的に除去する、ということに尽きます。麻酔や痛み止めによってアラームを解除しても、その効果は一時的で、根本的な解決にはなりません。原因を除去すれば、患者さんのからだの治癒力により痛みが止まり、うまくいけば抜歯を回避することができて、その歯を長く使い続けることができるのです。
歯の救う最後の手段として
技術的にはたいへん細かく困難な治療で、しかも治療結果は患者さんご自身の治癒力や、全身の健康状態にも影響を受けるため、成功するケースばかりではありません。しかし、成功すれば歯を残すことができ、患者さんにとって多大なメリットがあります。本誌では、みなさんの歯の内部をどんなふうに治療していくのか、その行程からご紹介していきます。
引用参考文献:nico 2012年10月号
ニーズに応える治療法って?
天然歯の健康美を大事にしたいというかたが近ごろ増えているなと実感します。診療室においでになる患者さんも「痛くない治療を」というだけでなく「できるだけ削らない治療を」「白く自然に見える治療を」と、積極的に要望する時代になりました。
そんななか、患者さんのニーズに応えて、歯科治療も劇的に進化しつつあります。小さなむし歯の詰め物の治療に用いられてきた、アマルガムという長い歴史をもつ金属の充填材の国内生産が2006年に終了。それに替わる修復材として、コンポジットレジンというプラスチックとセラミックからできた白い歯科材料を用いた充填材が、急速に広まっているのです。
日本生まれのハイテク素材
従来使われてきたアマルガムやインレーと根本的に違うのは、接着材を修復する歯に塗ることによって、歯に浸み込んだ接着材とコンポジットレジンがバッチリ接着する点です。従来の歯の詰め物は、確実に機能させるという究極の目的のために、その詰め物(充填材やインレー)を取れにくい形に作り、歯をそれに合う形に削ってはめ込む必要がありました。でも歯と直接接着してくれるならその必要はありません。あまり削らないですむ分、治療の痛みは軽減されます。しかも目立たない色で修復できます。みなさんの理想とする歯科治療が、部分的にはすでに実現されているのです。
治療法ごとに、症例に限界も
ただし、コンポジットレジン充填は、技術的にたいへんハードルが高い治療のため、適用可能な症例が限られるのが残念なところです。たとえば、歯の外形が壊れてしまっているような場合。白い材料を盛り上げて歯の形を作り上げるとなると、それはまるで、ミクロの彫刻家の仕事になります。
お口のなかはもともと、ほんの細い髪の毛が入っても不快でたまらないほど鋭敏です。そんな場所にある歯を精巧に修復するには高度なスキルが必要です。しかも、作業しにくいお口のなかで、限られた時間で作り上げなければならないのですから、なかなか難しい治療なのです。
しかしこうした技術を、日本人ならではの器用さと忍耐力、そして集中力で習得した歯科医師が最近急速に増えています。
とはいえ、あまり大きなむし歯にはクラウンの治療が適用となり、コンポジットレジン充填が可能な場合でも、大きな治療では自費治療になることがほとんどです。小さな治療をご希望なら、受診はお早めに。定期的に歯科健診を受けていると安心です。
引用参考文献:nico 2012年9月号
歯周病は最近による感染ということを知っていますか?
歯周病の原因は、歯にペッタリとつくプラーク(細菌のかたまりで歯垢ともいう)。
この中に潜む歯周病菌が引き起こす炎症によって、歯を支える歯周組織が破壊され、最終的には歯が抜けてしまう怖い病気なのです。
また、いったん破壊されてしまうと回復させるのが難しく、とてもやっかいです。
歯周病がふつうの感染症と違うのは、病気の原因菌がふだんから自分たちの口の中にいる常在菌だということ。
これは母親の母親の産道を通って生まれてくるときに感染するのではないか?といわれていますが、まだはっきりとは分かりませんが、歯周病菌との付き合いは生まれると同時にはじまっているのかもしれません。
ただし、感染したからといってすぐに歯周病になるわけではなく、常在菌である歯周病菌と人間は、本来平和に共存しているものなのです。
しかし、ブラッシングをさぼったり、みがき方が雑だったりしてプラークが蓄積し成熟するにつれて、歯周病菌は口の中で猛烈な勢いで増殖します。
すると、それまで保たれていた共生のバランスがくずれて炎症が起きるのが歯周病のはじまりです。
そこで歯周病の進行を止めるには、歯周病菌を徹底的に追い出すこと。
歯周病菌は空気にふれると死んでしまう嫌気性菌なので、歯周ポケットの奥深くや軽石状の歯石の中が大好きなので、温かで空気のない恵まれた環境の中に潜んでいます。
そこで、歯周病菌を減らすには歯の表面だけでなく、歯周ポケットの中にもスケーリング・ルートプレーニングでしっかりと歯医者さんで掃除します。
そうはいっても、歯面のプラーク除去ももちろん重要で、歯科医院のプロフェッショナル・クリーニングのPMTCや患者さまご自身のていねいな歯みがきで歯周病菌を徹底的に減らします。毎日の歯みがきも歯周病菌を減らすための立派な “ 治療 ”なのです。
歯科の実態調査では、日本の成人の約8割になんらかの歯周病の症状があることが分かっていますので、他人事ではありません。
痛くないからといって放置せず、病状が悪化する前に歯周病の予防治療をはじめましょう!^^
( 今回の内容は nico 2011年 9月号 『 ストップ!ザ・歯周病 』 を参考に記載してあります。 )
サラサラとネバネバの2種類ありお口に関するものって分かります?
人間の健康にとって非常に重要な役割を果たしているもの。
そう、 『 だえき 』 なのです。
だ液腺には3大だ液腺と呼ばれる
「 耳下腺 」 ・ 「 顎下腺 」 ・ 「 舌下腺 」
と、唇の裏や口蓋(上あご)に多数分布する
「 小だ液腺 」
があり、それぞれの部位から分泌されるだ液に
“ サラサラとしただ液 ” と “ ネバネバとしただ液 ”
の2種類があります。
・『 耳下腺 』 はサラサラ
・『 舌下腺 』 はネバネバ
・『 顎下腺 』 は混合線なのでサラサラ、ネバネバ
というふうに分かれています。
またサラサラ(しょう液性)だ液とネバネバ(粘液性)だ液はそれぞれ異なった成分・働きを持っていて、食事時など刺激を受けたときに分泌される 「 反射性だ液 」 とそうでない時の 「 安静時だ液 」 ではサラサラとネバネバの割合が異なり、反射性だ液では安静時だ液にくらべてサラサラの割合が多くなります。
主な役割としては、
『 サラサラ(しょう液性)だ液 』・・・消化吸収を助け、体内の働きをサポート
だ液の分泌は自律神経によってコントロールされていて、しょう液性だ液は主に副交感神経のコントロール下にあります。そのため、リラックスしている時に分泌されやすく、緊張時やイライラしていると分泌されにくいという特徴があります。
また、このだ液は食事時に多く分泌され、だ液アミラーゼ(プチアリン)などの消化酵素が多く含まれるとともに、食べ物を湿らせて飲み込みやすくしたり、口腔内を洗浄して中性に保ったりする性質があります。
『 ネバネバ(粘液性)だ液 』・・・侵入してくる細菌と戦い、健康を守る
粘液性だ液の分泌は、主に交感神経によってコントロールされています。そのため緊張時やイライラしている時に分泌されやすい特徴があり、会議の発表など強いストレスを感じるときに口の中がネバつくのもこの働きです。
粘液性だ液には納豆やオクラなどにも含まれるネバネバ成分が含まれ、この成分は細菌を絡めとり体内への侵入を防ぐほか、口腔内の粘膜を覆うことにより粘膜が傷つくことを防ぐ、粘膜の保湿を行うなどの作用があります。
けっこう重要な役割を果たしていることが分かったと思いますが、詳しい機能についても少しずつ書いていきますね^^
( 今回の内容は 8020推進財団の 『 「 だ液 」 の神秘とそのパワー 』 のリーフレットを参考に記載しています。 )


